10.2 Impfungen und Allergien

Impfungen sind essenzielle Maßnahmen zur Verhinderung von Infektionskrankheiten. Sie gehören zu den wichtigsten und wirksamsten krankheitsvorbeugenden Wirkstoffen und sind aus unserer medizinischen Versorgung nicht wegzudenken. Das Bundesministerium für Gesundheit erarbeitet gemeinsam mit der Ständigen Impfkommission (STIKO) die notwendigen Impfstoffe in Deutschland. Sie geben Empfehlungen darüber ab, in welchem Alter welche Impfung sinnvoll und wichtig ist, um Kinder, aber auch Jugendliche und Erwachsene von übertragbaren Krankheiten zu schützen und gefährliche Infektionen vorzubeugen. Infektionskrankheiten können über verschiedene Wege in den Körper eines Kindes gelangen, wie Krankheitserreger in unseren Körper. Einige werden über die Nahrung oder Gegenstände übertragen, andere wiederum durch Niesen oder Husten (Tröpfcheninfektion). So kann beispielsweise Tetanus (Wundstarrkrampf) über eine offene Wunde angesteckt werden. Die Ansteckungsmöglichkeiten sind vielfältig, weshalb der Schutz des Körpers vor allem in jungen Jahren notwendig ist. Zwar besitzen junge Kinder einige Abwehrkräfte (Nestschutz und eigenes Immunsystem), dennoch sind Ansteckungen nicht in Gänze verhinderbar, nicht zuletzt, weil Kinder sich im Laufe ihres Lebens erst eine erworbene Immunabwehr aufbauen müssen.
 Ohne Impfungen wären wir den meisten Erregern hilflos ausgesetzt. Deshalb stehen Impfungen auf dem Gesprächsplan jedes Kinderarztes und werden von den gesetzlichen Krankenkassen erstattet. Auch wenn über das Für und Wider von Impfungen viel diskutiert wurde, muss hier auf dieses Thema sensibilisiert werden. Es besteht kein besserer Weg, ihr Kind vor Infektionskrankheiten zu schützen. Leider werden Kinder oft aus Zeitmangel oder Vergesslichkeit nicht geimpft. Einige Menschen gehen davon aus, dass die Gefahr einer Ansteckung des Nachwuchses nicht so groß ist. Dies ist allerdings ein großer Irrtum – viele Krankheiten können aufgrund fehlender Impfung mit schwerwiegenden Folgeschäden verlaufen. Auch in den letzten zehn Jahren waren einige Todesfälle in Europa zu vermerken, die durch eine Impfung hätten, verhindert werden können. Die meisten Eltern erkennen jedoch die Wichtigkeit von Impfungen und bilden somit einen sogenannten Herdenschutz ab. Durch Impfungen schützt man sich in erster Linie selbst. Sind jedoch in einer Gruppe von Menschen viele Personen durch Impfungen immun, so werden dadurch auch nicht-immune Personen geschützt. Verzichten wir jedoch auf gemeinsame Impfbemühungen, bricht dieser Herdenschutz zusammen, was fatale Folgen für Kinder nach sich ziehen kann. Im Land Gesundheitsförderung blicken wir hinter die Kulissen des Nestschutzes und des Immunsystems.
Ohne Impfungen wären wir den meisten Erregern hilflos ausgesetzt. Deshalb stehen Impfungen auf dem Gesprächsplan jedes Kinderarztes und werden von den gesetzlichen Krankenkassen erstattet. Auch wenn über das Für und Wider von Impfungen viel diskutiert wurde, muss hier auf dieses Thema sensibilisiert werden. Es besteht kein besserer Weg, ihr Kind vor Infektionskrankheiten zu schützen. Leider werden Kinder oft aus Zeitmangel oder Vergesslichkeit nicht geimpft. Einige Menschen gehen davon aus, dass die Gefahr einer Ansteckung des Nachwuchses nicht so groß ist. Dies ist allerdings ein großer Irrtum – viele Krankheiten können aufgrund fehlender Impfung mit schwerwiegenden Folgeschäden verlaufen. Auch in den letzten zehn Jahren waren einige Todesfälle in Europa zu vermerken, die durch eine Impfung hätten, verhindert werden können. Die meisten Eltern erkennen jedoch die Wichtigkeit von Impfungen und bilden somit einen sogenannten Herdenschutz ab. Durch Impfungen schützt man sich in erster Linie selbst. Sind jedoch in einer Gruppe von Menschen viele Personen durch Impfungen immun, so werden dadurch auch nicht-immune Personen geschützt. Verzichten wir jedoch auf gemeinsame Impfbemühungen, bricht dieser Herdenschutz zusammen, was fatale Folgen für Kinder nach sich ziehen kann. Im Land Gesundheitsförderung blicken wir hinter die Kulissen des Nestschutzes und des Immunsystems.
Ein Blick in den Körper: Wie funktionieren Impfungen?
Das Immunsystem ist ein faszinierender Ort. Es bildet zu jedem Erreger, das unseren Körper überfällt, spezifische Antikörper (körpereigene Abwehrstoffe). Diese reagieren auf die Erreger und führen im Laufe einer Erkrankung bestenfalls zu deren Unschädlichkeit. Ein solcher Prozess, der letztendlich nur dann stattfindet, wenn der Körper mit Erregern in Kontakt kommt, wird bei einer Impfung „vorgetäuscht“. Das heißt, dem Körper werden abgeschwächte, unter strenger Kontrolle überprüfte, abgetötete Krankheitserreger verabreicht. Unser Immunsystem kann nur dann aktiv werden, wenn es weiß, worauf es sich vorbereiten muss, wobei so eine unkontrollierte Ausbreitung im Körper verhindert wird. Eine Impfung kann als ein kontrolliertes Training des Immunsystems betrachtet werden. Gleichzeitig bilden sich im Körper bestimmte Zellen, die sich die individuellen Merkmale eines Erregers merken und daraufhin ein sogenannten „Immungedächtnis“ (Gedächtniszellen) bilden. Das Immunsystem speichert quasi die Informationen, die ein Erreger in sich trägt, und bildet seine Abwehrkräfte auch in Zukunft nach demselben Bauplan ab. Bei wiederholtem Kontakt mit Krankheitserregern sind diese Gedächtniszellen sofort auf die Bildung passender Antikörper ausgelegt.

Ein zuverlässiger Impfschutz ist also dann erreicht, wenn alle Teilimpfungen in den vorgegebenen zeitlichen Abständen von Ihrem Kinderarzt durchgeführt wurden. Sie finden im Impfkalender die sogenannte Grundimmunisierung, also einen vollständigen Impfschutz für Säuglinge und Kleinkinder, der in der 6 Woche beginnt und bis Ende des 2. Lebensjahres abgeschlossen ist. Ihr Kinderarzt notiert alle getätigten Impfungen im Impfpass. Somit haben Sie stets eine Übersicht, gegen welche Krankheiten Ihr Kind geschützt ist und wann ein nächster Impftermin angesetzt werden sollte. Ein Impfpass ist ein lebenslang gültiges und wichtiges Dokument. Bewahren Sie ihn gut auf und bringen Sie ihn bestenfalls zu allen Arztbesuchen mit.
Wichtig: Der Schutz mancher Impfungen begleitet uns ein Leben lang, wie der Keuchhusten, während andere Impfungen auch im Erwachsenenalter aufgefrischt werden müssen, wie Diphterie. Auch die Tetanus Erkrankung, bekannt unter dem Namen Wundstarrkrampf, muss regelmäßig wiederholt werden (alle zehn Jahre). Einige Impftermine können mit den Früherkennungsuntersuchungen zusammenlaufen. Sprechen Sie hierfür passende Termine mit ihrem Kinderarzt ab. Wir empfehlen Ihnen, in den ersten Wochen nach der Entbindung ein Impfgespräch mit ihrem Arzt zu suchen.
Die meisten Impfungen finden in der frühen Kindheit statt. Eine Übersicht über die Standardimpfungen aller Altersgruppen zeigt sich im STIKO-Impfkalender. Ein Impfkalender steht ihnen unter folgender Seite stets aktuell zur Verfügung: https://www.impfen-info.de/mediathek/infografiken/
Ausführliche Informationen zu den empfohlenen Impfungen und weiterführende Themen finden Sie unter:
Bundeszentrale für gesundheitliche Aufklärung: https://www.impfen-info.de
Robert Koch Institut: https://www.rki.de/DE/Content/Infekt/Impfen/impfen_node.html

Der Impfkalender
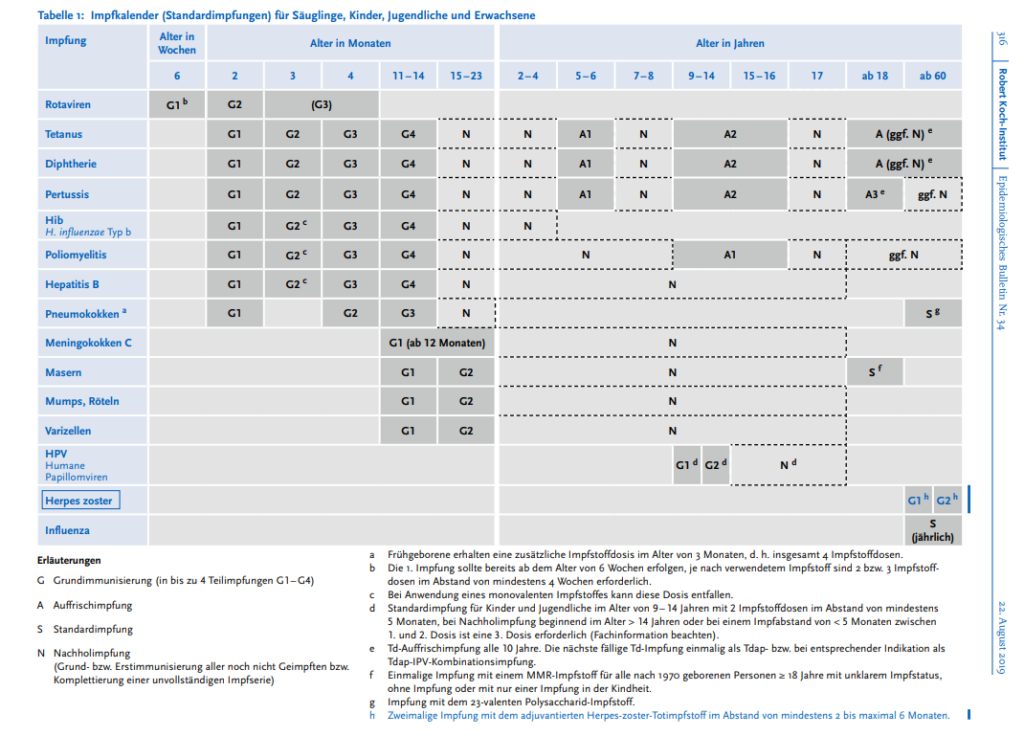
Quelle: Empfehlungen der Ständigen Impfkommission (STIKO) am Robert Koch-Institut in Berlin, Robert Koch-Institut in Berlin, Epid. Bulletin 22.08.2019/Nr. 34
Ein Schutz vor Infektionskrankheiten
Gründe für eine impfkritische Haltung sind oftmals Unkenntnis und fehlende Bereitschaft dazu, sich bei Unsicherheiten fachärztlichen Rat zu holen. Unkenntnis entstand durch im Internet verbreitete Fehlinformationen und Studien (wie Impfen führe zu Autismus) erweckten Aufsehen, die jedoch seit einigen Jahren widerlegt wurden. Natürlich glauben die Impfgegner nicht an diese fortschrittliche Analyse.
Wichtig: Sie finden am Ende dieses Landes eine Auflistung aller relevanten Informationsseiten in Deutschland rund um das Thema Impfen. Dort sind ebenfalls kritische Fragen und Antworten sowie eine Verlinkung zum Paul-Ehrlich-Institut (PEI) – dem Bundesamt für Sera und Impfstoffe in Langen vorhanden. Falls Sie sich intensiver mit den Hintergründen auseinandersetzen möchten oder eine impfkritische Haltung haben – können Sie sich allen kritischen Fragen stellen und finden dazu eine Antwort. Das Paul-Ehrlich-Institut aktualisiert (so wie alle anderen unten aufgeführten Institute) seine Daten ständig. Auch Ihr Kinderarzt wird Sie gerne in den U-Untersuchungen über die Notwendigkeit und den Ablauf des Impfprozesses aufklären.
Impfreaktionen
Ein Immunsystem reagiert auf Impfungen – das muss es auch. In einigen Fällen zeigt sich die Reaktion des Immunsystems, da sich dieses auf den Erreger vorbereiten muss und Allgemeinreaktionen des Körpers ein normaler Ausdruck dieser Auseinandersetzung ist. Impfstoffe sind mitunter die sichersten Medikamente, die wir in Deutschland besitzen. Die nach der Impfung auftretenden Lokalreaktionen fallen unterschiedlich aus. An der Injektionsstelle kann es kurzzeitig zu Schmerzen und einer Schwellung kommen. Auch eine Erwärmung bzw. Rötung kann sichtbar und spürbar sein. Ebenfalls treten bei manchen Kindern verschiedene Allgemeinreaktionen auf, wie z.B. Fieber (gewöhnlich unter 39,5 C° bei rektaler Messung), Kopf- und Gliederschmerzen, ein Mattigkeitsgefühl, Unwohlsein oder Übelkeit. Nach Verabreichung abgeschwächter lebend Viren, die das Immunsystem zur Bildung seiner Antikörper benötigt (bei Mumps, Masern, Röteln oder Windpocken), ist eine Schwellung der Ohrspeicheldrüse (bei Mumps) oder ein Masern beziehungsweise Windpocken ähnlicher Hautausschlag oder kurzzeitige Gelenkschmerzen in manchen Fällen zu beobachten. Solche Reaktionen begleiten Sie gemeinsam mit Ihrem Arzt, der Sie darüber aufklärt. Unruhezustände des Kindes oder Reaktionslosigkeit (sogenannte hyporesponsive Phasen) können dabei auftreten (4-8 Stunden nach der Impfung).
Wichtig: Sprechen Sie mit Ihrem Kinderarzt, wenn Sie unsicher sind. Bei den oben genannten Reaktionen handelt es sich nicht um Komplikationen. Eine Impfreaktion zeigt, dass der Körper bzw. das Immunsystem auf den Impfstoff anspricht und die Erreger bekämpft.
Säuglinge: Alle Impfungen auf einen Blick
Säuglinge sind durch Infektionskrankheiten besonders gefährdet, weil ihr Immunsystem noch nicht voll ausgebildet ist. Die STIKO empfiehlt deshalb möglichst frühzeitig zu impfen. Die Grundimmunisierung gegen Diphtherie, Tetanus, Keuchhusten, Hepatitis B, Kinderlähmung und Hib sollte möglichst mit einem 6-fach Kombinationsimpfstoff erfolgen. Gemäß Impfkalender sind für Säuglinge folgende Impfungen empfohlen:
Erreger: Diphtherie-Bakterium (Corynebacterium diphtheriae).
Übertragungsweg: Tröpfcheninfektion. Auch gesunde Keimträger können die Diphtherie übertragen.
Inkubationszeit: Meist zwei bis fünf Tage, selten länger.
Krankheitsverlauf: Beginnt mit allgemeinem Krankheitsgefühl, Fieber, Schluckbeschwerden, entzündlichen Belägen im Nasen-Rachen-Raum, Heiserkeit, Husten. Der Erreger hat die Fähigkeit, ein Gift zu bilden, welches zu Herzmuskelschäden und Nervenlähmungen führen kann. Bei nicht ausreichender und vor allem zu später Behandlung verläuft sie oft tödlich.
Immunität nach Erkrankung: Immunität nicht lebenslänglich.
Häufigkeit und Verbreitung: Weltweites Vorkommen.
Impfung empfohlen für: Standardimpfung für alle Kinder und Jugendliche ab dem 2. Lebensmonat.
Grundimmunisierung: 4 Impfungen: Monat 2, 3, 4, 11-14, erste Auffrischimpfung im Alter von 5-6 Jahren, 2. Auffrischimpfung 9-17 Jahren.
Auffrischimpfung: Alle 10 Jahre. Alle Erwachsenen sollen die nächste fällige Diphtherie-Impfung einmalig als Tetanus-Diphtherie-Keuchhusten-Kombinationsimpfung erhalten, bei entsprechender Indikation als Tetanus-Diphtherie-Keuchhusten-Kinderlähmung-Kombinationsimpfung.
Erreger: Haemophilus influenzae vom Typ b (Hib)
Übertragungsweg: Tröpfcheninfektion
Inkubationszeit: 2 bis 5 Tage
Krankheitsverlauf: Die Krankheit beginnt als fieberhafte Infektion des Nasenrachenraums und kann dann Mittelohr- und Nasennebenhöhlenentzündung, akute Bronchitis und Lungenentzündung hervorrufen. Die gefürchtetste Komplikation ist eine eitrige Hirnhautentzündung (Meningitis). Unbehandelt sterben 60 bis 90 Prozent der Erkrankten, die eine Meningitis entwickeln. Eine weitere schwer verlaufende Komplikation ist die Hib-Epiglottitis mit drohender Erstickungsgefahr.
Immunität nach Erkrankung: Keine sicheren Angaben vorhanden, sehr selten erneute Infektionen bei Kindern unter zwei Jahren; erhöhtes Infektions- und Komplikationsrisiko bei eingeschränkter Immunfunktion oder nach entfernter Milz.
Häufigkeit und Verbreitung: Weltweites Vorkommen
Impfung empfohlen für: Die Hib-Impfung ist eine allgemein empfohlene Impfung für alle Kinder ab einem Alter von zwei Monaten bis zu vier Jahren.
Grundimmunisierung: Die Grundimmunisierung besteht aus vier Teilimpfungen: Die erste Impfung erfolgt ab vollendetem zweiten Lebensmonat, zweite mit vollendetem dritten Lebensmonat, dritte Impfdosis erfolgt ab dem vollendeten vierten Lebensmonat. Letzte Teilimpfung im 11.-14. Lebensmonat.
Auffrischimpfung: Nicht notwendig.
Erreger: Hepatitis-B-Virus.
Übertragungsweg: Durch Körperflüssigkeiten (z. B. Blut), Sexualkontakte (Vaginalsekret, Sperma), während der Geburt von der Mutter auf das Kind.
Inkubationszeit: Ein bis sechs Monate.
Krankheitsverlauf: Variabel, altersabhängig. Es gibt den Verlauf ohne Symptome, den akuten Verlauf und den chronischen Verlauf. Beschwerden sind Müdigkeit, Oberbauchschmerzen, Appetitlosigkeit, Übelkeit, Erbrechen, Fieber, Lebervergrößerung, Gelbsucht. Die chronische Erkrankung kann zu Leberzirrhose (Schrumpfleber) sowie Leberkrebs führen und tödlich enden. Das Hepatitis-B-Virus ist 100-mal infektiöser als das Aids-Virus.
Immunität nach überstandener Erkrankung: Lebenslang. Allerdings bleiben 10 % der infizierten Erwachsenen chronische Virusträger. Sie bilden eine Ansteckungsquelle für andere (in Deutschland gibt es derzeit ca. 500.000 chronische Virusträger).
Häufigkeit und Verbreitung: Weltweites Vorkommen. Ein hoher Anteil an Virusträgern (bis zu 30-mal höher als in Mitteleuropa) findet sich vor allem in Afrika, Mittel- und Südamerika, Südostasien und Ozeanien.
Impfung empfohlen für:
1. Personen, bei denen wegen einer vorbestehenden oder zu erwartenden Immundefizienz bzw. -suppression oder wegen einer vorbestehenden Erkrankung ein schwerer Verlauf einer Hepatitis-B-Erkrankung zu erwarten ist
2. Personen mit einem erhöhten nicht beruflichen Expositionsrisiko, z. B. Kontakt zu HBsAg-Trägern in Familie/Wohngemeinschaft, Sexualverhalten mit hohem Infektionsrisiko, i. v. Drogenkonsumenten, Gefängnisinsassen, ggf. Patienten psychiatrischer Einrichtungen
3. Personen mit einem erhöhten beruflichen Expositionsrisiko, z. B. expositionsgefährdetes Personal in medizinischen Einrichtungen (einschließlich Auszubildender, Labor- und Reinigungspersonal), Ersthelfer, Polizisten, Personal von Einrichtungen, in denen eine erhöhte Prävalenz von Hepatitis-B-Infizierten zu erwarten ist (z. B. Gefängnisse, Asylbewerberheime, Behinderteneinrichtungen)
4. Reisende, individuelle Gefährdungsbeurteilung erforderlich
Grundimmunisierung: Drei Impfungen (zwei im Abstand von einem Monat, die dritte 6 Monate nach der ersten) mit Hepatitis-B-Impfstoff.
Auffrischimpfung: Nach 10 Jahren bei Personen mit besonders hohem individuellem Expositionsrisiko. Immundefizite häufiger. Siehe Empfehlung der STIKO (www.rki.de).
Erreger: Keuchhusten-Bakterium (Bordetella pertussis).
Übertragungsweg: Tröpfcheninfektion, bei direktem Kontakt mit Kranken.
Inkubationszeit: 7-21 Tage.
Krankheitsverlauf: In drei verschiedenen Stadien über Wochen und Monate andauernde, schwerste Hustenanfälle, diese evtl. krampfartig und mit Atemnot. Folgeerkrankungen wie Mittelohrentzündung, Lungenentzündung und Erkrankungen des Gehirns können auftreten. Bei Jugendlichen und Erwachsenen kann Keuchhusten untypisch verlaufen und wird vielfach spät oder gar nicht erkannt. Komplikationen: Hirnblutungen, Rippenbrüche, Hernien.
Immunität nach Erkrankung: 5-10 Jahre etwa.
Häufigkeit und Verbreitung: Weltweites Vorkommen.
Impfung empfohlen für: Alle Erwachsenen bei der nächst fälligen Tetanus-Diphtherieimpfung; 1. und 2. Auffrischimpfung 5-6 Jahre und 9-17 Jahre; Jugendliche von 9 bis 17 Jahren; Frauen im gebärfähigen Alter; enge Haushaltskontaktpersonen (Eltern, Geschwister) und Betreuer (Großeltern), Personal im Gesundheitsdienst und Gemeinschaftseinrichtungen.
Grundimmunisierung: Sollte bis zum 15. Lebensmonat abgeschlossen sein. Nachholung jederzeit möglich. Bei einer Grundimmunisierung ab 11 Jahren ist eine einmalige Impfung ausreichend. Erfolgt die Impfung nicht vor der Geburt, soll die Mutter in den ersten Tagen nach der Geburt geimpft werden.
Auffrischimpfung: Alle 10 Jahre. Alle Erwachsenen sollen die nächste fällige Tetanus- und Diphtherie-Impfung einmalig als Tetanus-Diphtherie-Keuchhusten-Kombinationsimpfung erhalten, bei entsprechender Indikation als Tetanus-Diphtherie-Keuchhusten-Kinderlähmung-Kombinationsimpfung.
Erreger: Poliomyelitis-Viren (drei Typen: Typ I, Typ II, Typ III).
Übertragungsweg: Hauptsächlich durch Schmierinfektionen (fäkal-oral) sowie auch über verunreinigte rohe Lebensmittel (Muscheln, Salate, Obst, Gemüse) oder Trinkwasser, direkter Kontakt mit Stuhl von Erkrankten.
Inkubationszeit: 7 bis 14 Tage.
Krankheitsverlauf: Variabel, 90 % der Infizierten haben keine Symptome, 4 bis 5 % haben ein grippeähnliches Krankheitsbild mit Durchfall und Erbrechen. Bei weniger als 5 % kommt es zu einer Hirnhautentzündung, bei 1 % tritt eine bleibende Lähmung auf.
Immunität nach Erkrankung: Lebenslang, aber nur gegen den betreffenden Virustyp (Typ I, Typ II oder Typ III).
Häufigkeit und Verbreitung: Europa, Amerika und Australien gelten als frei von Kinderlähmung. Erkrankungen treten u. a. in Nigeria, Afghanistan und Pakistan auf.
Impfung empfohlen für: Alle Säuglinge; Jugendliche von 9 bis 17 Jahren; alle Personen bei fehlender oder unvollständiger Grundimmunisierung, alle Personen ohne einmalige Auffrischung; Reisende in Endemiegebiete; Personal in Gemeinschaftsunterkünften für Aussiedler, Flüchtlinge und Asylbewerber bei der Einreise aus Gebieten mit Kinderlähmungsrisiko; medizinisches Personal.
Grundimmunisierung: für Säuglinge: 4 Impfungen
für Jugendliche und Erwachsene: 2 oder 3 Impfungen, je nach Herstellerangaben
Auffrischimpfung: Vom 9. bis zum vollendeten 18. Lebensjahr einmalige Auffrischung für alle Personen, danach nur noch für Reisende in Risikogebiete und andere Risikogruppen (siehe oben), z. B. als Kombinationsimpfstoff gegen Diphtherie, Tetanus, Keuchhusten und Kinderlähmung.
Erreger: Von Streptococcus pneumoniae sind mehr als 90 verschiedene Serotypen bekannt, von denen ca. 10 für über 80 % der Erkrankungen bei Kindern und 2/3 der schweren Verläufe bei Erwachsenen verantwortlich sind.
Übertragungsweg: Tröpfcheninfektion.
Inkubationszeit: Diese ist sehr variabel, da bis zu 50 % der gesunden Kleinkinder und 10 % der Erwachsenen asymptomatische Träger der Keime im Nasen-Rachen-Raum sind. Erst wenn eine Schwächung des Immunsystems auftritt, kann sich der Erreger ausbreiten und es kommt zur Erkrankung.
Krankheitsverlauf: Die Krankheit beginnt akut mit hohem Fieber, Schüttelfrost sowie gegebenenfalls Nackensteifigkeit, Berührungsempfindlichkeit oder Atembeschwerden.
Immunität nach Erkrankung: Nur gegen den jeweiligen Serotyp.
Häufigkeit und Verbreitung: Weltweite Verbreitung.
Impfung empfohlen für: alle Kinder bis 2 Jahre und Personen ≥ 60 Jahre; Personen mit erhöhter gesundheitlicher Gefährdung infolge eines Grundleidens.
Grundimmunisierung: Für alle Kinder bis 2 Jahre ist die Impfung mit einem Konjugatimpfstoff empfohlen. Gefährdete Kleinkinder bis zum Alter von einschließlich 4 Jahren sollen auch mit Pneumokokken-Konjugatimpfstoff geimpft werden. Ab dem Alter von 5 Jahren kann die Impfung mit einem 13-valenten Pneumokokken-Konjugatimpfstoff oder dem 23-valenten Polysaccharid-Impfstoff erfolgen.
Auffrischimpfung: Nur bei entsprechenden Grunderkrankungen in Erwägung ziehen.
Erreger: Rotaviren
Übertragungsweg: Hauptsächlich durch Schmierinfektionen (fäkal-oral) sowie Tröpfcheninfektion
Inkubationszeit: 1 – 3 Tage
Krankheitsverlauf: Zwischen Ansteckung und Ausbruch der akuten Erkrankung liegen meist nur ein bis drei Tage. Die Erkrankung beginnt akut mit wässrigen Durchfällen und Erbrechen. Darüber hinaus können Fieber und Bauchschmerzen auftreten. Die Symptome bestehen in der Regel 2 bis 6 Tage. Kompliziert sind die Erkrankungen, in deren Verlauf es aufgrund des zeitgleichen Auftretens von massiven Durchfällen und Erbrechen zur Dehydratation kommt. In schweren Fällen ist daher aufgrund des bestehenden Flüssigkeitsmangels ein stationärer Aufenthalt im Krankenhaus für eine adäquate Behandlung notwendig.
Immunität nach Erkrankung: Bei einer bereits vorangegangenen Rotavirusinfektion verfügt das Immunsystem nur über eine Teilimmunität gegen bestimmte Serotypen. Das bedeutet, dass Kinder nach einer Rotavirusinfektion erneut erkranken können, wobei die Folgeerkrankungen in der Regel nicht mehr so schwer wie die Ersterkrankung verlaufen.
Häufigkeit und Verbreitung: Weltweites Vorkommen. Erstinfektionen treten überwiegend in einem Alter zwischen 6 Monaten bis 2 Jahren auf, können aber auch bei Neugeborenen und Säuglinge unter 6 Monaten vorkommen.
Impfung empfohlen für: Alle Kinder ab 6 Wochen
Grundimmunisierung: Die Rotavirus-Impfung kann ab einem Alter von 6 Wochen begonnen werden und erfolgt je nach verwendeten Impfstoff nach einem 2 bzw. 3 Dosen-Impfschema mit einem Abstand von 4 Wochen. Die Impfserie soll bis zur bis zum Alter von 16 Wochen (bei Impfstoff mit zwei-Dosen-Schema) bzw. 22. Lebenswoche (bei Impfstoff mit drei-Dosen-Schema) beendet werden. Sie muss spätestens bis zum Alter von 24 Wochen (bei einem Impfstoff mit zwei-Dosen-Schema) bzw. bis zum Alter von 32 Wochen (bei einem Impfstoff mit drei-Dosen-Schema) abgeschlossen sein.
Auffrischimpfung: Nicht notwendig
Erreger: Tetanus-Bakterium (Clostridium tetani).
Übertragungsweg: Einbringen von Bakterien in eine Wunde (z. B. durch Verletzung mit Holzsplitter, Nägel, Rosenstachel), nie von Mensch zu Mensch.
Inkubationszeit: Drei Tage bis drei Wochen (und länger).
Krankheitsverlauf: Das Tetanus-Bakterium bildet ein starkes Nervengift, das zu Krämpfen der Muskulatur führt. Zuerst ist die Skelettmuskulatur betroffen. Es folgen Kieferklemme und Krämpfe der Rachenmuskulatur. Im Endstadium treten Krämpfe des Zwerchfells und der Atemmuskulatur auf, die zum Tod durch Ersticken führen. Selbst bei sofort eingeleiteter Behandlung unter modernen, intensivmedizinischen Bedingungen sterben 10 bis 20 % der Patienten, ohne Behandlung führt die Krankheit in 90 % der Fälle zum Tod.
Immunität nach Erkrankung: Keine.
Häufigkeit und Verbreitung: Weltweites Vorkommen. Übertragung oft bei Gartenarbeit z. B. durch Verletzung mit einem Rosenstachel; Kot von Tieren und Straßenstaub.
Impfung empfohlen für: Standardimpfung für alle Personen, alle Jugendliche von 9 bis 17 Jahren.
Grundimmunisierung: Drei Impfungen, zwei im Abstand von einem Monat, die dritte 6 bis 12 Monate nach der ersten.
Auffrischimpfung: Alle 10 Jahre.

Kinder
Bis zum 14. Lebensmonat soll die Grundimmunisierung gegen Diphtherie, Tetanus, Keuchhusten, Hepatitis B, Kinderlähmung und Hib sowie ggf. gegen Pneumokokken abgeschlossen sein. Zwischen 11. und 23. Lebensmonat steht die Grundimmunisierung gegen Masern, Mumps, Röteln und Windpocken sowie Meningokokken C an.
Erreger: Diphtherie-Bakterium (Corynebacterium diphtheriae).
Übertragungsweg: Tröpfcheninfektion. Auch gesunde Keimträger können die Diphtherie übertragen.
Inkubationszeit: Meist zwei bis fünf Tage, selten länger.
Krankheitsverlauf: Beginnt mit allgemeinem Krankheitsgefühl, Fieber, Schluckbeschwerden, entzündlichen Belägen im Nasen-Rachen-Raum, Heiserkeit, Husten. Der Erreger hat die Fähigkeit, ein Gift zu bilden, welches zu Herzmuskelschäden und Nervenlähmungen führen kann. Bei nicht ausreichender und vor allem zu später Behandlung verläuft sie oft tödlich.
Immunität nach Erkrankung: Immunität nicht lebenslänglich.
Häufigkeit und Verbreitung: Weltweites Vorkommen.
Impfung empfohlen für: Standardimpfung für alle Kinder und Jugendliche ab dem 2. Lebensmonat.
Grundimmunisierung: 4 Impfungen: Monat 2, 3, 4, 11-14, erste Auffrischimpfung im Alter von 5-6 Jahren, 2. Auffrischimpfung 9-17 Jahren.
Auffrischimpfung: Alle 10 Jahre. Alle Erwachsenen sollen die nächste fällige Diphtherie-Impfung einmalig als Tetanus-Diphtherie-Keuchhusten-Kombinationsimpfung erhalten, bei entsprechender Indikation als Tetanus-Diphtherie-Keuchhusten-Kinderlähmung-Kombinationsimpfung.
Erreger: Haemophilus influenzae vom Typ b (Hib)
Übertragungsweg: Tröpfcheninfektion
Inkubationszeit: 2 bis 5 Tage
Krankheitsverlauf: Die Krankheit beginnt als fieberhafte Infektion des Nasenrachenraums und kann dann Mittelohr- und Nasennebenhöhlenentzündung, akute Bronchitis und Lungenentzündung hervorrufen. Die gefürchtetste Komplikation ist eine eitrige Hirnhautentzündung (Meningitis). Unbehandelt sterben 60 bis 90 Prozent der Erkrankten, die eine Meningitis entwickeln. Eine weitere schwer verlaufende Komplikation ist die Hib-Epiglottitis mit drohender Erstickungsgefahr.
Immunität nach Erkrankung: Keine sicheren Angaben vorhanden, sehr selten erneute Infektionen bei Kindern unter zwei Jahren; erhöhtes Infektions- und Komplikationsrisiko bei eingeschränkter Immunfunktion oder nach entfernter Milz.
Häufigkeit und Verbreitung: Weltweites Vorkommen
Impfung empfohlen für: Die Hib-Impfung ist eine allgemein empfohlene Impfung für alle Kinder ab einem Alter von zwei Monaten bis zu vier Jahren.
Grundimmunisierung: Die Grundimmunisierung besteht aus vier Teilimpfungen: Die erste Impfung erfolgt ab vollendetem zweiten Lebensmonat, zweite mit vollendetem dritten Lebensmonat, dritte Impfdosis erfolgt ab dem vollendeten vierten Lebensmonat. Letzte Teilimpfung im 11.-14. Lebensmonat.
Auffrischimpfung: Nicht notwendig.
Erreger: Hepatitis-B-Virus.
Übertragungsweg: Durch Körperflüssigkeiten (z. B. Blut), Sexualkontakte (Vaginalsekret, Sperma), während der Geburt von der Mutter auf das Kind.
Inkubationszeit: Ein bis sechs Monate.
Krankheitsverlauf: Variabel, altersabhängig. Es gibt den Verlauf ohne Symptome, den akuten Verlauf und den chronischen Verlauf. Beschwerden sind Müdigkeit, Oberbauchschmerzen, Appetitlosigkeit, Übelkeit, Erbrechen, Fieber, Lebervergrößerung, Gelbsucht. Die chronische Erkrankung kann zu Leberzirrhose (Schrumpfleber) sowie Leberkrebs führen und tödlich enden. Das Hepatitis-B-Virus ist 100-mal infektiöser als das Aids-Virus.
Immunität nach überstandener Erkrankung: Lebenslang. Allerdings bleiben 10 % der infizierten Erwachsenen chronische Virusträger. Sie bilden eine Ansteckungsquelle für andere (in Deutschland gibt es derzeit ca. 500.000 chronische Virusträger).
Häufigkeit und Verbreitung: Weltweites Vorkommen. Ein hoher Anteil an Virusträgern (bis zu 30-mal höher als in Mitteleuropa) findet sich vor allem in Afrika, Mittel- und Südamerika, Südostasien und Ozeanien.
Impfung empfohlen für:
1. Personen, bei denen wegen einer vorbestehenden oder zu erwartenden Immundefizienz bzw. -suppression oder wegen einer vorbestehenden Erkrankung ein schwerer Verlauf einer Hepatitis-B-Erkrankung zu erwarten ist
2. Personen mit einem erhöhten nicht beruflichen Expositionsrisiko, z. B. Kontakt zu HBsAg-Trägern in Familie/Wohngemeinschaft, Sexualverhalten mit hohem Infektionsrisiko, i. v. Drogenkonsumenten, Gefängnisinsassen, ggf. Patienten psychiatrischer Einrichtungen
3. Personen mit einem erhöhten beruflichen Expositionsrisiko, z. B. expositionsgefährdetes Personal in medizinischen Einrichtungen (einschließlich Auszubildender, Labor- und Reinigungspersonal), Ersthelfer, Polizisten, Personal von Einrichtungen, in denen eine erhöhte Prävalenz von Hepatitis-B-Infizierten zu erwarten ist (z. B. Gefängnisse, Asylbewerberheime, Behinderteneinrichtungen)
4. Reisende, individuelle Gefährdungsbeurteilung erforderlich
Grundimmunisierung: Drei Impfungen (zwei im Abstand von einem Monat, die dritte 6 Monate nach der ersten) mit Hepatitis-B-Impfstoff.
Auffrischimpfung: Nach 10 Jahren bei Personen mit besonders hohem individuellem Expositionsrisiko. Immundefizite häufiger. Siehe Empfehlung der STIKO (www.rki.de).
Erreger: Keuchhusten-Bakterium (Bordetella pertussis).
Übertragungsweg: Tröpfcheninfektion, bei direktem Kontakt mit Kranken.
Inkubationszeit: 7-21 Tage.
Krankheitsverlauf: In drei verschiedenen Stadien über Wochen und Monate andauernde, schwerste Hustenanfälle, diese evtl. krampfartig und mit Atemnot. Folgeerkrankungen wie Mittelohrentzündung, Lungenentzündung und Erkrankungen des Gehirns können auftreten. Bei Jugendlichen und Erwachsenen kann Keuchhusten untypisch verlaufen und wird vielfach spät oder gar nicht erkannt. Komplikationen: Hirnblutungen, Rippenbrüche, Hernien.
Immunität nach Erkrankung: 5-10 Jahre etwa.
Häufigkeit und Verbreitung: Weltweites Vorkommen.
Impfung empfohlen für: Alle Erwachsenen bei der nächst fälligen Tetanus-Diphtherieimpfung; 1. und 2. Auffrischimpfung 5-6 Jahre und 9-17 Jahre; Jugendliche von 9 bis 17 Jahren; Frauen im gebärfähigen Alter; enge Haushaltskontaktpersonen (Eltern, Geschwister) und Betreuer (Großeltern), Personal im Gesundheitsdienst und Gemeinschaftseinrichtungen.
Grundimmunisierung: Sollte bis zum 15. Lebensmonat abgeschlossen sein. Nachholung jederzeit möglich. Bei einer Grundimmunisierung ab 11 Jahren ist eine einmalige Impfung ausreichend. Erfolgt die Impfung nicht vor der Geburt, soll die Mutter in den ersten Tagen nach der Geburt geimpft werden.
Auffrischimpfung: Alle 10 Jahre. Alle Erwachsenen sollen die nächste fällige Tetanus- und Diphtherie-Impfung einmalig als Tetanus-Diphtherie-Keuchhusten-Kombinationsimpfung erhalten, bei entsprechender Indikation als Tetanus-Diphtherie-Keuchhusten-Kinderlähmung-Kombinationsimpfung.
Erreger: Poliomyelitis-Viren (drei Typen: Typ I, Typ II, Typ III).
Übertragungsweg: Hauptsächlich durch Schmierinfektionen (fäkal-oral) sowie auch über verunreinigte rohe Lebensmittel (Muscheln, Salate, Obst, Gemüse) oder Trinkwasser, direkter Kontakt mit Stuhl von Erkrankten.
Inkubationszeit: 7 bis 14 Tage.
Krankheitsverlauf: Variabel, 90 % der Infizierten haben keine Symptome, 4 bis 5 % haben ein grippeähnliches Krankheitsbild mit Durchfall und Erbrechen. Bei weniger als 5 % kommt es zu einer Hirnhautentzündung, bei 1 % tritt eine bleibende Lähmung auf.
Immunität nach Erkrankung: Lebenslang, aber nur gegen den betreffenden Virustyp (Typ I, Typ II oder Typ III).
Häufigkeit und Verbreitung: Europa, Amerika und Australien gelten als frei von Kinderlähmung. Erkrankungen treten u. a. in Nigeria, Afghanistan und Pakistan auf.
Impfung empfohlen für: Alle Säuglinge; Jugendliche von 9 bis 17 Jahren; alle Personen bei fehlender oder unvollständiger Grundimmunisierung, alle Personen ohne einmalige Auffrischung; Reisende in Endemiegebiete; Personal in Gemeinschaftsunterkünften für Aussiedler, Flüchtlinge und Asylbewerber bei der Einreise aus Gebieten mit Kinderlähmungsrisiko; medizinisches Personal.
Grundimmunisierung: für Säuglinge: 4 Impfungen
für Jugendliche und Erwachsene: 2 oder 3 Impfungen, je nach Herstellerangaben
Auffrischimpfung: Vom 9. bis zum vollendeten 18. Lebensjahr einmalige Auffrischung für alle Personen, danach nur noch für Reisende in Risikogebiete und andere Risikogruppen (siehe oben), z. B. als Kombinationsimpfstoff gegen Diphtherie, Tetanus, Keuchhusten und Kinderlähmung.
Dieses Land dient zur Aufklärung. Hier finden Sie weiterführende Informationen rund um das Thema Impfen:
-
Impfen-info.de: Das Portal der BZgA mit Wissenswertem zum Thema Impfen, Erklärvideos und Impfempfehlungen
-
kindergesundheit-info.de: Themenseite über Impfungen, Impfstoffe und Impfen bei Krankheit auf dem Kindergesundheits-Portal der BZgA
-
Impfen (RKI): Informationsangebot des RKI zum Thema mit Impfkalender, Impfthemen A-Z und Forschungsprojekten
Wie eine Allergie entsteht
 Voraussetzung für das Entstehen einer Allergie ist ein wiederholter Kontakt mit dem Allergen. Der erstmalige Kontakt verläuft in der Regel unbemerkt, weil noch keine Symptome auftreten. Dabei kommt es dann zu einer sogenannten Sensibilisierung: Der Körper wird sensibel, also empfindlich für ein bestimmtes Allergen. Diese Phase zwischen dem Erstkontakt und dem Auftreten von Symptomen nach erneutem Kontakt kann wenige Tage bis zu mehreren Jahren dauern. Bei erneutem Kontakt mit dem Allergen „erinnert“ sich das Immunsystem an das Allergen und kann innerhalb kürzester Zeit alle verfügbaren Abwehrmechanismen aktivieren. Infolgedessen kommt es zu einer allergischen Reaktion, die je nach betroffenem Organ sehr unterschiedlich ausfallen kann. Bei „echten“ Allergien unterscheidet man verschiedene Reaktionstypen, die zu unterschiedlichen Erscheinungsformen einer Allergie führen.
Voraussetzung für das Entstehen einer Allergie ist ein wiederholter Kontakt mit dem Allergen. Der erstmalige Kontakt verläuft in der Regel unbemerkt, weil noch keine Symptome auftreten. Dabei kommt es dann zu einer sogenannten Sensibilisierung: Der Körper wird sensibel, also empfindlich für ein bestimmtes Allergen. Diese Phase zwischen dem Erstkontakt und dem Auftreten von Symptomen nach erneutem Kontakt kann wenige Tage bis zu mehreren Jahren dauern. Bei erneutem Kontakt mit dem Allergen „erinnert“ sich das Immunsystem an das Allergen und kann innerhalb kürzester Zeit alle verfügbaren Abwehrmechanismen aktivieren. Infolgedessen kommt es zu einer allergischen Reaktion, die je nach betroffenem Organ sehr unterschiedlich ausfallen kann. Bei „echten“ Allergien unterscheidet man verschiedene Reaktionstypen, die zu unterschiedlichen Erscheinungsformen einer Allergie führen.
Allergene:
Allergene sind Allergie-Auslöser, also bestimmte Stoffe, die besonders häufig an allergischen Prozessen beteiligt sind. Sie lassen sich in die folgenden Gruppen aufteilen:
-
Inhalations-Allergene: gelangen über die Atemluft in den Körper: z. B. Gräser- und Blütenpollen, Pilzsporen (Schimmelpilze), Mehl, Wohnungsstaub (insbesondere der Kot der Hausstaubmilben), Tierhaarbestandteile, Lösungsmittel in flüchtiger Form.
-
Nahrungsmittel-Allergene: nimmt man beim Essen bzw. Trinken auf: Im Prinzip kann jedes Nahrungsmittel Allergien auslösen. Bei einigen ist aber die Häufigkeit besonders hoch, z. B. Milcheiweiß und Milchprodukte, Eier, Fleisch, Fisch, Schalentiere, Lebensmittelzusätze und Konservierungsstoffe, Nüsse, Samen, Obst, Erdbeeren, Soja, Gemüse (vor allem Sellerie und Karotten).
-
Kontakt-Allergene: wirken bei Berührung mit der Haut direkt: z. B. Wolle, Seide, Färbemittel, Lösungsmittel, Kosmetika, Salben, Augentropfen, Reinigungsmittel von Kontaktlinsen, Pflanzensekrete, Latex, Metalle wie Zink, Kupfer, Nickel oder Silber.
-
Arzneimittel-Allergene: bekommt man durch Einnahme oder Injektion: z. B. Penicillin und andere Antibiotika, artfremdes Eiweiß in Injektionslösungen, Quecksilber aus Amalgamfüllungen.
-
Insektengift-Allergene: gelangen durch einen Stich in den Körper: z. B. Bienengift, Wespengift.
Allergien treten bei Kindern häufig auf
Allergien haben in den letzten Jahren stark zugenommen. Jeder dritte Mensch in Deutschland reagiert mittlerweile gegen irgendeine Substanz allergisch. Die Tendenz ist steigend. Das gilt für die Großen wie für die Kleinen. Bei Kindern und Jugendlichen gehören Allergien zu den häufigsten Gesundheitsproblemen. Fast jedes achte Kind ist betroffen und fast jedes fünfte Kind ist allergiegefährdet, d.h., es besitzt Antikörper gegen Allergene (KIGGS-Studie). Inzwischen sind etwa 20.000 verschiedene allergieauslösende Stoffe bekannt. Bei Allergikern reagiert das körpereigene Immunsystem überschießend gegen von außen eindringende, an sich harmlose Stoffe (Allergene). Die häufigsten Allergene sind Eiweiße aus dem Pflanzen- und Tierreich wie Blütenpollen, Hausstaubmilben und Tierhaare. 10 bis 30% aller Kinder in Mitteleuropa entwickeln bis zur Einschulung einen Heuschnupfen, ein Asthma bronchiale und/oder eine Neurodermitis. Weiterhin spielen besonders im frühen Kindesalter ernährungsbedingte Allergien (z.B. gegenüber Kuhmilchproteinen) mit Blähungen, Durchfall und Hautausschlägen eine Rolle. Aufgrund der verschiedenen Substanzen, die Allergien auf unterschiedlichen Wegen auslösen können, grenzt man Inhalations-Allergene (wie Pollen), Nahrungsmittel-Allergene (wie Kuhmilch oder Nüsse), Kontakt-Allergene (wie Nickel), Arzneimittel-Allergene und Insektengift-Allergene voneinander ab.
Allergien als überschießende Immunantwort
Allergien sind eine überschießende, nicht angemessene Reaktion des Immunsystems auf Stoffe aus der Umwelt. Diese Überempfindlichkeits-Reaktion unterscheidet sich von einer normalen Immunantwort durch das zumeist rasche Einsetzen von Symptomen infolge des Kontakts mit einem an sich harmlosen Stoff, der dann als Allergen bezeichnet wird. Allergene sind also Antigene, die im Körper – auch in geringen Mengen – Reaktionen mit Symptomen auslösen. Im Gegensatz zu einem Krankheitserreger haben sie selbst aber keine direkt krankmachende Wirkung. Ob die Reaktion des Immunsystems auf ein Antigen als „normale“ Immunantwort, das heißt mit der Bildung von antigenspezifischen IgG-Antikörpern, wie bei einer Infektion abläuft oder mit der Bildung von spezifischen IgE-Antikörpern im Sinne einer Allergie, hängt von verschiedenen Faktoren ab. Dabei unterscheidet man zwischen Patienten- und Umwelt-bezogenen Einflussfaktoren. Zu den Patienten-bezogenen Faktoren zählen:
-
Art und Ort des Allergenkontakts und der Aufnahme des Allergens sowie
-
das Lebensalter und die genetische Veranlagung der Betroffenen. Umwelt-bezogene Faktoren sind:
-
Aufbau und Immunogenität (das heißt die Fähigkeit, eine Immunantwort/allergische Reaktion auszulösen) des Allergens,
-
Art und Dauer der Allergeneinwirkung,
-
Einwirken zusätzlicher Faktoren mit Einfluss auf die Immunantwort sowie
-
Umweltverschmutzung oder Infektionen.
Nicht jede Überempfindlichkeit ist eine Allergie
Im allgemeinen Sprachgebrauch wird Allergie häufig mit Überempfindlichkeit gleichgesetzt. Streng genommen liegt aber nur dann um eine Allergie vor, wenn ihr eine immunologische Reaktion, das heißt eine Reaktion zwischen einem Antigen und Antikörper zugrunde liegt. Das bedeutet: Nicht jede Überempfindlichkeit ist eine Allergie. Nicht-allergische Überempfindlichkeitsreaktionen (Pseudoallergien, Intoleranzreaktionen) treten ebenfalls relativ häufig auf. Daher müssen bei der Abklärung einer Überempfindlichkeit immer verschiedene Ursachen in Betracht gezogen werden. Mögliche Ursachen für eine nicht-allergische Überempfindlichkeit sind unter anderem
-
eine unspezifische Reizung des reagierenden Organs
-
größere Mengen des Botenstoffs Histamin als Auslöser (z.B. bei Histamin-Intoleranz),
-
die (nicht erwünschte) Wirkung von Arzneimitteln, oder
-
wenn Stoffwechselvorgänge im Körper beeinflusst oder aktiviert werden.
GUT ZU WISSEN: Ein wichtiges Kennzeichen vieler allergischer Reaktionen ist, dass schon kleinste Mengen ausreichen, um eine Reaktion auszulösen.
Allergieinformationsdienst
Aktuelle, wissenschaftlich geprüfte Informationen aus allen Bereichen der Allergieforschung (u. a. Krankheitsbilder, Vorbeugung, Schutz, Therapie) für Betroffene, Angehörige sowie Interessierte.
http://www.allergieinformationsdienst.de
Saloga J, Klimek L, Buhl R et al. (2011) Allergologie-Handbuch. Grundlagen und klinische Praxis. 2. Auflage. Schattauer, Stuttgart
Pawankar R, Sanchez-Borges M, Bonini S et al. (2013) Allergic rhinitis, allergic con-junctivitis, and rhinosinusitis. In: Pawankar R, Canonica G, Holgate S et al. (Hrsg) World Allergy Organization (WAO) White Book on Allergy: Update 2013, WAO, Milwaukee, S. 27-33 2.
Lange M, Butschalowsky H, Jentsch F et al. (2014) Die erste KiGGS-Folgebefragung (KiGGS Welle 1): Studiendurchführung, Stichprobendesign und Response. Bundesgesundheitsbl 57(7):747-76. https://edoc.rki.de/handle/176904/1888 (Stand: 20.02.2018)
Wahn U, Seger R, Wahn V et al. (2005) Pädiatrische Allergologie und Immunologie. Elsevier Urban & Fischer, München
Pawankar R, Sanchez-Borges M, Bonini S et al. (2013) Allergic rhinitis, allergic conjunctivitis, and rhinosinusitis. In: Pawankar R, Canonica G, Holgate S et al. (Hrsg) World Allergy Organization (WAO) White Book on Allergy: Update 2013, WAO, Milwaukee, S. 27-33

Naturpädagogin,
Familienpflegerin



